6年前の執刀医、幼稚園長、介護ヘルパー…人の繋がりで地域医療と向き合う(東京・豊島区医師会)

地域包括ケアは高齢化・人口減の進む地方だけではなく、大都市の問題でもある。在宅医療介護連携や地域医療におけるICT活用の重要性に早い段階から注目していたのが、東京都豊島区の医師会だ。MCS(メディカルケアステーション)を全国でも率先して導入し、「在宅難病患者訪問診療事業」の一環として2013年から利用を始めた。2018年9月現在、利用施設数は402施設となり、行政として豊島区も参加するなどネットワークは今も広がっている。その中心メンバーとなったのが「山下診療所 大塚」の理事長である山下巌医師だ。
利用年数を重ね、在宅難病患者はもちろん「こんな場合にも使える」という事例が増えてきたという山下医師。多職種間のコミュニケーションが簡単に取れるようになったことで、「医療のあり方、医療者の考え方そのものが大きく変化している」という。山下医師が体験した在宅や在宅外のそれぞれの事例と、多職種ネットワークが確立されたことで起きた変化について見ていこう。
【在宅】退院時カンファレンスがないケースでも臨機応変に対応
入院治療から在宅医療に移行する際は、退院時カンファレンスで情報を共有し、必要な機関と繋がるのが通常のケースだが、実際の現場ではその通りに進まないこともままある。山下医師が担当した甲状腺がん患者の場合もそうだった。 甲状腺末期がんの40代の男性を在宅に戻したいが、受け手がないという状態で、旧知の訪問看護師から声がかかったという。
手術後6年目ぐらいで再発したが、直前に患者を診ていたのは執刀医ではない。その依頼があった時点で患者は既に退院しており、改めて退院時カンファレンスを実施することは難しい。手術から長い時間が経過する中で、診療情報も劣化していた。ところが問診の際、6年前の執刀医が偶然にも山下医師の大学の同級生であったことがわかり、MCSへの登録を依頼したところ、すぐに加入してくれることになった。
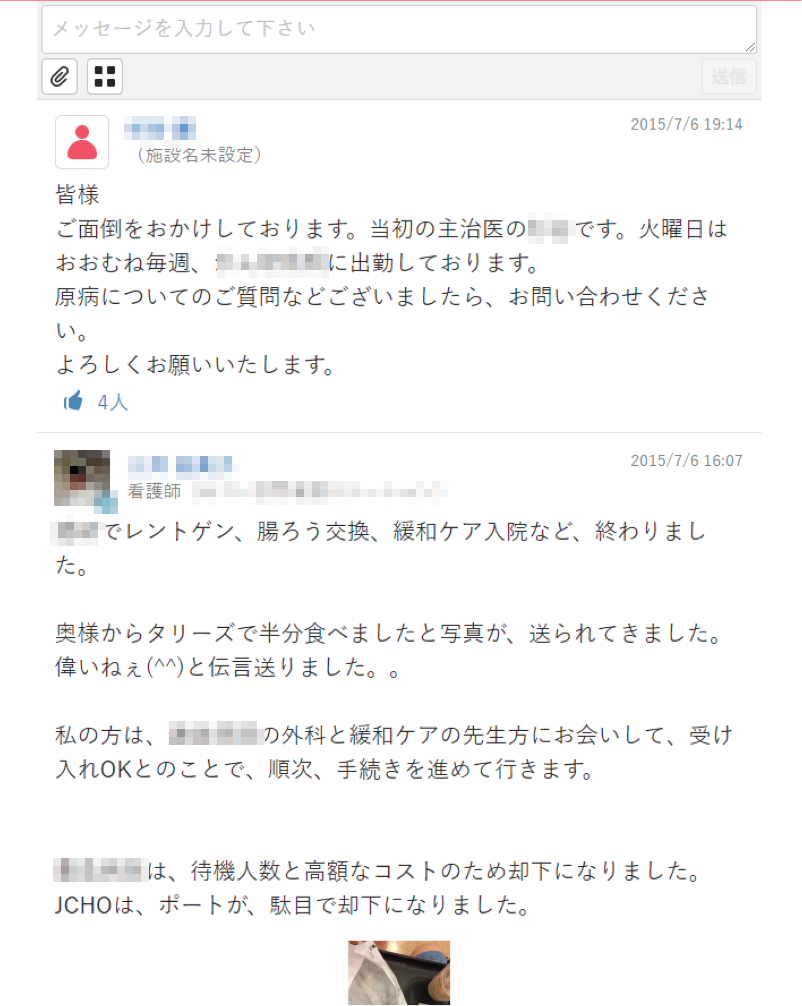
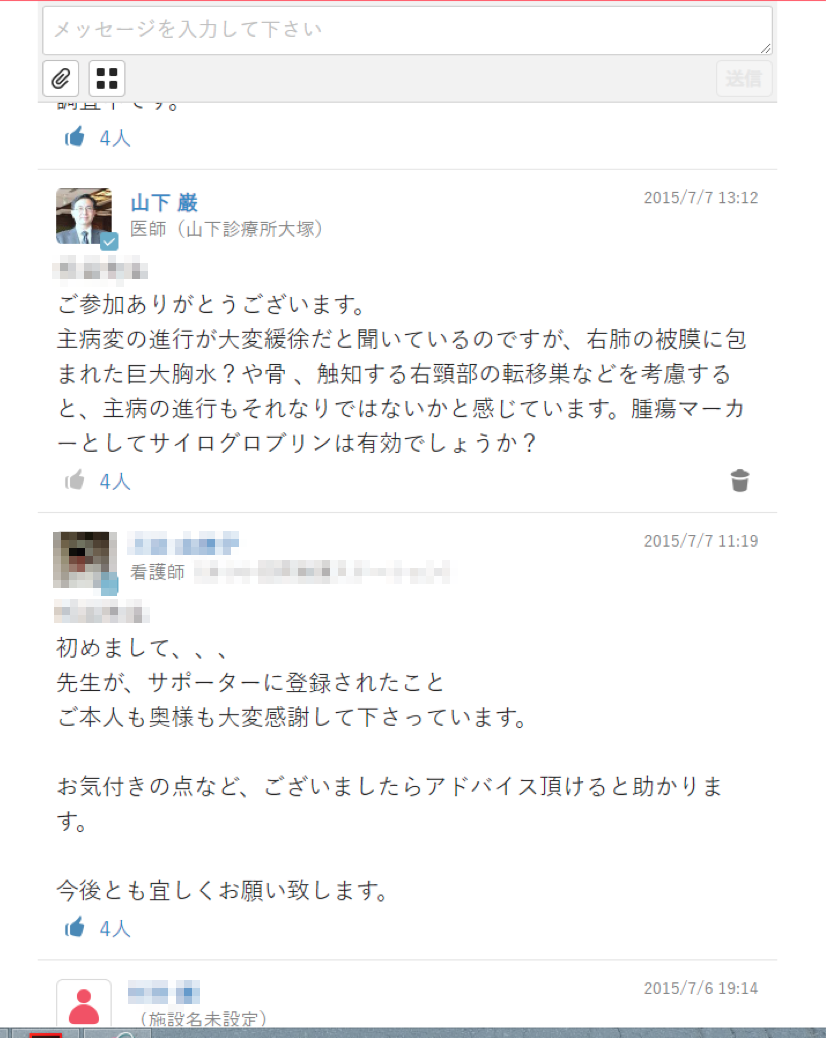
「この患者さんの甲状腺がんはサイログロブリンが腫瘍マーカー代わりになるか?」と山下医師が質問したところ、「緩徐な経過だが、3年後に数値が急速に上昇し、今は高止まりの状態だ」と専門医が書き込んでくれたほか、分子標的薬などの適応についてもコメントがあり、MCSでの意見交換がとても参考になったという。 「こういう情報がなくても、末期がんという大枠の中では対応できるかもしれません。しかし、情報を得ることで医療の質はあがります。患者さん自身も以前の執刀医と今の在宅医が繫がっていることを喜んでくれました」(山下氏)。他にも「息切れがする」と訴えがあったときには、訪問看護師が繋がりのあった循環器の在宅医療の医師を招待し、山下医師のほか、執刀医、循環器クリニックの医師、訪問看護師、ケアマネジャー(以下ケアマネ)、介護福祉士、ヘルパー、薬剤師、山下診療所の内科勤務医が患者のタイムラインに顔を揃えた。
「退院時カンファレンスが行えなかったケースでも、MCSで専門医と繫がれば、臨機応変に対応できると思います」 と山下医師はいう。「そもそも大病院で手術を終えて退院した後、もとの主治医とつながるのは難しいことなんです」 。処方意図、治療方針、治療の見込みなど知りたいことは山ほどあるが、全てを電話確認するのはなかなか大変だ。「多忙な医師に電話するほどではなくても、聞いてみたいことはある。MCSで繫がっていれば、負担をかけずに対応可能です。必要な時に短く書き込んでくれるだけでいいので。繫がっていてくれること自体がとてもありがたいことですね」。もちろん、退院した全患者とずっと繫がってほしいというわけではない。
「専門医は、状況が落ち着けば抜けられるのがMCSのよいところです。必要なことだけ連絡できればよいので、専門医の負担はほとんどないと思います」
参加する側にもメリットはある。
「専門医や大学病院の医師も、退院後の状態を簡単に見聞きできるようになれば、医療の質も深まるのではないでしょうか。昔は退院後に元の担当医が関与するという発想がなかったですし、実際にしようと思っても物理的に難しかった。今はその手段があります」
【在宅】病院医と在宅医の連携で、増加傾向の薬を減らせた
長期にわたって在宅医療を受けている患者の場合、どうしても薬の量が増えてしまうことがある。
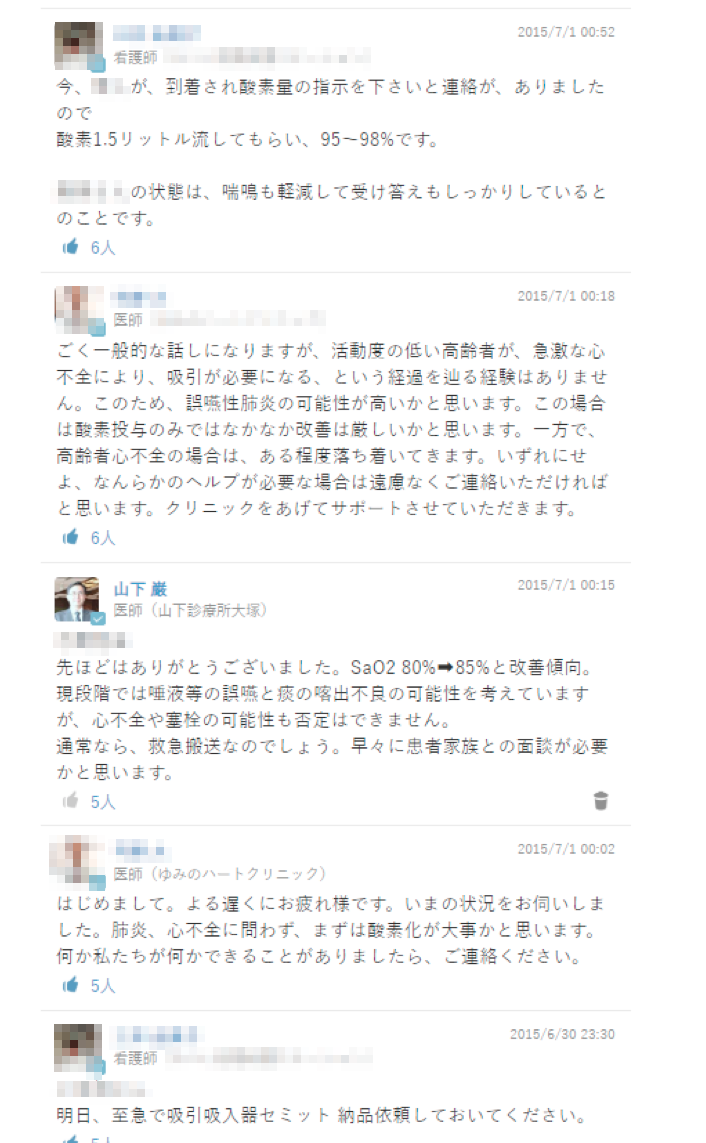
「脳性麻痺で人工呼吸器をつけたまま、ずっと寝たきりで20歳になる患者さんを母親が看ています。レスパイトを兼ねたチューブ交換のために3週ごとに都立病院に入院し、入院と在宅を繰り返しているのですが、経過が長くなればなるほど、薬が増えてくる。咳が続けば喘息の薬、痰がうまく切れないと去痰薬、下痢になったら下痢の薬。それを母親が朝昼晩、胃ろうから注入しているわけです。母親は心配で薬を止められなかった。そのうえ都立病院の専門医も在宅医の僕も自分だけの判断では止めることができないと思っていたという、三すくみ状態でした」
そこでMCSの出番となる。都立病院の専門医と顔を合わせた際、どちらもそろそろ薬を減らしたいと考えていることが分かり、MCS上で患者の状況を把握し、母親の心配も勘案しながら提案するタイミングを計り、減薬を進めることになった。
「まず呼吸器系の薬を止め、次に消化系の薬をタイムラインでやりとりしながら減らしました」
第一段階として朝昼晩の服用を朝晩に減らし、投与の手間がかかる漢方薬を減らすことができたという。
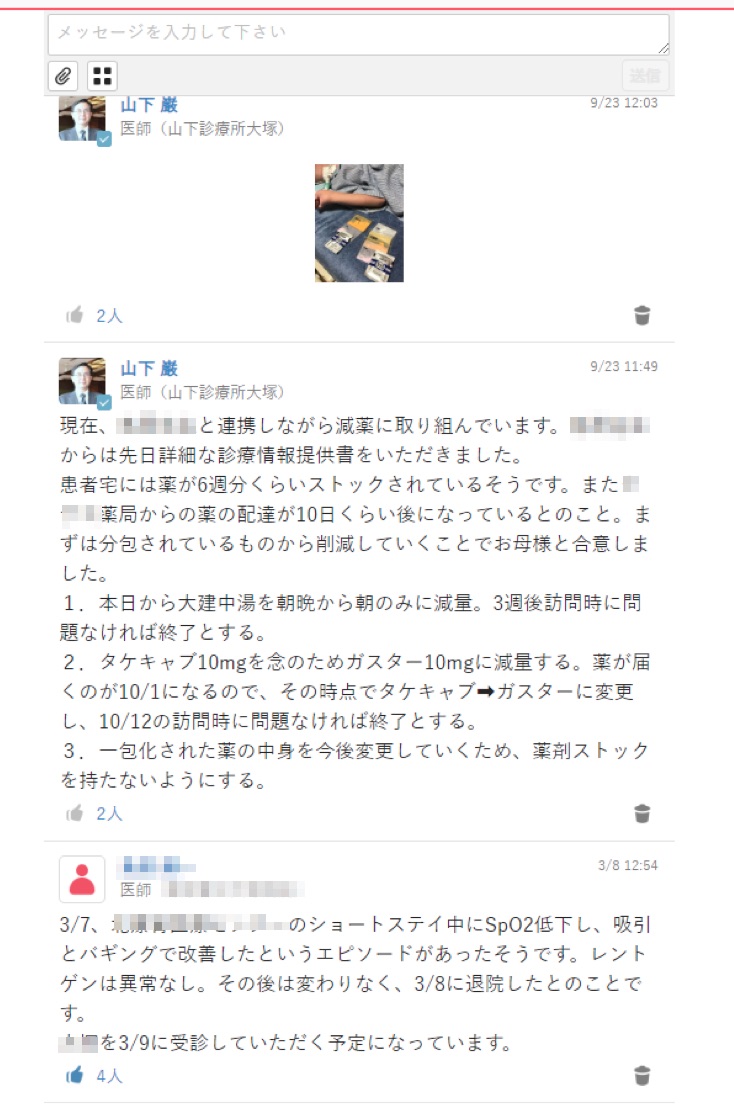
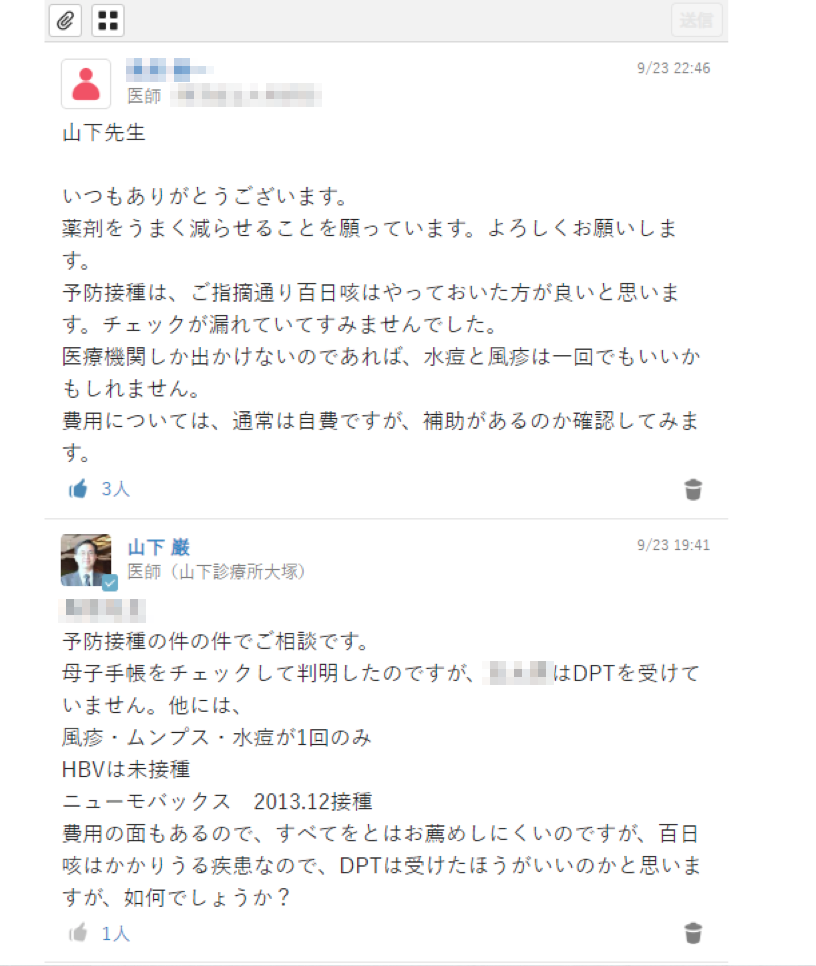
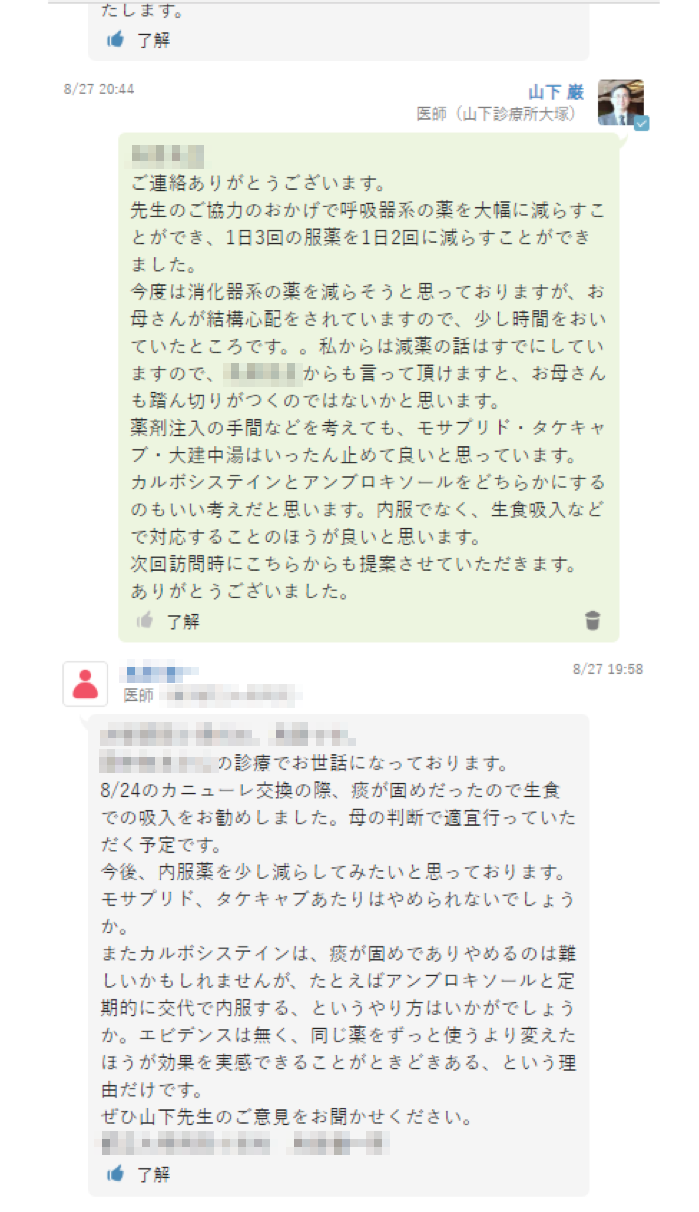
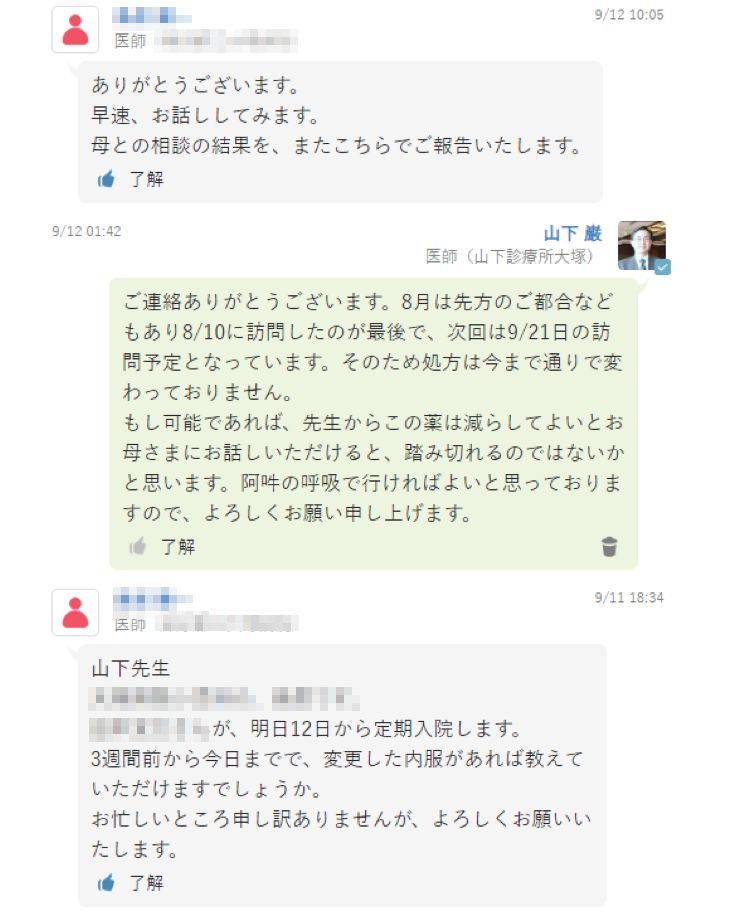
介護している母親の手間が減り、患者の負担も減り、ひいては国にとっても有益となる減薬。平成30年度の診療報酬改定でも、多剤投薬の適正化の提案などが点数化されているが、この事例のように、既にMCS上ではこういう取り組みがなされているのだ。
「書類でやり取りするのは大変ですが、この仕組みならストレスがない。結果的にそれが減薬に繋がるという形になればいいと思いますね」。またこの患者の場合、人工呼吸器のウォータートラップに貯まった水を2時間おきに母親が取り替えていたのだが、その画像をタイムラインで見た都立病院の主治医が、「もう少し大きいのがあると大阪の学会で聞いた」と書き込み、取り替えた結果、4時間半ごとの交換で済むようになったという。少しでもまとまって睡眠が取れるようになったと、母親には大変感謝されたそうだ。
【在宅外】区立幼稚園で気管切開の園児に対応

在宅外ではこんなケースがあった。豊島区の区立幼稚園で初めて気管切開をした子どもを受け入れることになった。専属の看護師が配置され、担当者間で2〜3カ月に一度、会議は開かれていたものの、なにぶん園にも看護師にも初めての経験であり、不安を抱える中での対応となった。気管切開を管理している医師が複数いたため、専門的なことを誰に相談すればいいのか判断が難しいという悩みもあったという。そこで園医を務めていた山下医師が、看護師や園長先生などスタッフを支えることが急務だと考え、いつでも繋がれるセーフティネットをMCSで構築することを提案。グループには気管切開を管理する都立大塚病院の医師、その相談相手でもある静岡の小児気道管理の専門医、山下医師、幼稚園の歯科や眼科の園医が登録。園長先生、母親も登録した。
「夏のプール遊びにどの程度の注意が必要なのか、秋の運動会は、遠足は、その時の痰の 吸引はどうすればよいのかなど心配なことは山ほどあります。結果的に何事もなく、無事に卒園できましたが、看護師さんや園のスタッフがMCSをセーフティネットとして安心感を持つことができたことが何よりでした。スタッフが自分は守られている、一人じゃないんだと思えるような、心強いサポートになったと思います」
ただ、課題も見つかった。医療現場の多職種連携では先進的な取り組みをしている豊島区でも、教育現場は別の管轄ということでガイドラインの違いなど、縦割りの壁を超えるのはもう少し時間がかかりそうだ。
【在宅外】外来の認知症患者の服薬をケアマネ、看護師とフォロー
山下診療所でも、基本的にMCSを利用するのは在宅の患者だが、在宅になりそうな患者や認知症の患者についても、ケアマネを招いてグループを作っているという。 「認知症なのですがとてもお元気で、うちに通院している89歳の独居女性がいます。来院時に、抗生剤を飲んだといって見せてくれたのが整腸剤だったのです。これは心配だと看護師と私、ケアマネでグループを作りました」

患者の日常生活や性格も把握したヘルパーやケアマネと医師が繋がることで、状況を見ながらより的確な指示ができるようになる。
「これまで、認知症にどの薬を使うかの判断が医師で、生活面でのサポートは医師の管轄外という世界でしたが、これからは医療面も生活面も含めて治療とみなすようになるでしょう。医師の意識も変わっていかなければなりません」
他の事例では、独居の患者が行政の手続き代行システムを警戒心から利用したくないと言っているのを、チームでコンセンサスを得た上で、タイムラインに登録しているメンバーがいろいろなタイミングで説得するなど、医療以外の面で役立ったこともあった。
「これも独居の患者さんの事例ですが、訪問看護師さんがMCSにまめに情報を書き込んでくれたので、私が動きづらい時でも常に状況の把握ができ、外来診療を継続しながら、無事に在宅でのお看取りができました。MCSがなかったら無理だったかもしれませんね」
「外来在宅に限らず、ケアマネさんの一番の課題は医師とどう繋がるかということなんですね。『ケアマネタイム』ってご存知ですか?ケアマネが医師に連絡していい時間をあらかじめ設定するんですね。それ以前は、連絡することすら遠慮してしまう状況だったのが改善されたわけですが、これにしても、指定時間以外は連絡できないということですから、いつでも繋がれるMCSにはかないません」
現状ではまだ、『ケアマネタイム』があるから多職種連携は大丈夫という地域も多い。時間を気にせず簡単に書き込め、隙間時間を利用してチェックできる多職種連携のICTネットワークは、より一層進んだシステムなのは間違いない。
「医療介護現場では、教科書通りのケースからこぼれ落ちてくる小さな問題がたくさん出てきます。それらを点ではなく、線や面でカバーすることが必要になります。また表面化した課題だけに対処するだけでなく、何事も起きないよう未然に防ぐための仕組みが求められます。そのためにはそれぞれのケースに関わる多職種の関係者があらかじめ繋がっていて、日常の小さな疑問や懸案を正確かつ迅速に拾い上げて共有する体制が整備されていることが大事ですし、最適な対応を取らなければなりません」

この記事のポイント!
・豊島区医師会は「在宅難病患者訪問診療事業」の一環として2013年からMCSを導入。2018年9月現在、利用施設数は402、行政として豊島区も参加している
・退院時カンファレンスが行えなかった場合でも、MCSで担当医と専門医が繫がれば、臨機応変に対応でき、医療の質向上にもつながる
・多職種があらかじめ繋がり、日常の小さな疑問や懸案を正確かつ迅速に拾い上げて共有する、「未然に防ぐための仕組み」が重要
取材・文/清水真保、撮影/谷本結利




