入院でも在宅でもない、外来という選択をチーム医療でサポート(栃木・真岡市)
栃木県真岡市にある医療法人「環の会」の医療部門の一つとして2014年に開院した真岡メディカルクリニック。透析設備を備えているため透析患者が多いが、外来診療でも内科全般から外科、心臓血管外科など、幅広い医療分野で地域住民の医療を支えている。在宅支援診療所ではない真岡メディカルクリニック院長の鈴木政夫氏が、メディカルケアステーション(以下MCS。栃木県では、栃木県医師会統一医介連携ネットワークシステム『どこでも連絡帳』と命名して展開している)を実際に活用するようになったのは取材時の4カ月前、2018年9月のこと。心不全患者の看取りを見据えた訪問診療を、メディカルケアポストでも紹介した真岡市の趙達来医師に頼まれたことがきっかけだった。

この記事のポイント!
・強く退院を希望する心不全患者を退院当日からMCSを活用して外来で対応
・患者家族が毎回の食事内容を画像でアップし、多職種が「了解」して見守る
・医療・介護グループ側では、多職種が積極的に情報共有することで「病院と近い環境を自宅で構築」
外来を切に望む患者に病院と同じ環境を作るために
「地域に根ざしたクリニックとして、内科から外科までなんでも診ています。生活習慣病の患者さんもいますし、もともと心臓外科をやっていたので循環器系の患者さんもいます。ゲートキーパーであることを目指しているので、この地区の患者さんは悩んだらまずここに、というのが僕の方針なんです。僕でわからなかったら最も適切だと思う医師を紹介するから、患者さんは悩まなくていいですよ、という考え方ですね」と語る院長の鈴木政夫氏。趙氏から依頼を受け、患者Aさんを引き受けるようになったのも自然な流れだったのかもしれない。Aさんは61歳で慢性心不全の末期。腎不全も抱えており、看取りも踏まえた上での受け入れだった。
栃木県医師会で積極的に導入を推奨されていたため存在は知っていたものの、MCSを本格的に使うようになったのは、Aさんを引き受けてからだという。病院に入院中の管理された環境では、Aさんもある程度順調な状態だったが、退院後にその環境が守られなければ状態がすぐ悪化することが想定される。そこで、MCSを使って多職種が関わりながら管理していくことになり、退院カンファレンスの場で、すぐに患者グループ、医療・介護グループが作られた。
「退院カンファレンスの日、まだ準備も整っていないのに、強引に退院したほど家に帰りたいという意思が強かった患者です。自由がきかない病院生活が嫌になっていたし、入院食も美味しくないから早く退院したいと。好物はステーキだと言ってましたね、食べられるはずはないのですが。そこで僕を含めた多職種スタッフで目指したのが、『いかに病院と近い環境を自宅で構築するか』ということ。入院中は必ず誰かがいて、何かあれば診てくれるという安心感がある。その環境で元気になったと思っていても、家に帰れば別。医療者もいない、家族にも医療的知識はない。MCSを使うことで、我々と繋がっている、いつも誰かに見てもらえているという状況を作ろうと思ったわけです。もちろん、患者側にも病院と同じ環境を自分でも作るという意識を持ってもらうことが必要ですが」
当初は在宅診療を計画していたが、患者の自宅がクリニックから徒歩圏内であることもあり、訪問看護とリハビリを利用しながらも、通えるうちは通いたいとの希望を叶え、外来診療になった。Aさんにとっては、通院できていることが「まだ自分は大丈夫」と思う原動力にもなっていた。では、医師側にとって、訪問診療と外来で診ることにどのような違いがあるのだろうか。
「訪問すると患者の環境がわかりますから、細かく指導ができます。ただ、医師がそれをしてしまっては駄目かな、と最近は思っています。医師は大枠を決めるだけで、サポートしてくれる多職種のスタッフが、その中で自由にやってもらうほうが、患者とはいい関係を築けるかもしれません。外来でのメリットは、レントゲンや心電図などの検査がすぐにできることと、薬の調整がすぐできることです」
患者グループで毎日の食事や血圧・体重を確認
”自宅で病院と同じ環境作る”ために活用したのが患者グループでのやりとりだ。「食事内容が重要ですから、それを理解してもらうためにも毎日の食事を写真でアップしてもらっています」と鈴木氏。また夕食時に、その日の体重と血圧を記録したものもあげてもらい、バイタルを毎日確認できるようにした。退院直後は揚げ物ばかり食べているなど心配な点が多く、すぐに管理栄養士の豊田悦子氏に参加を要請。1日のタンパク質50g、塩分6g、カロリー1400kcalの目標値を設置したものの、最初のうちはなかなかうまくいかなかった。
「どうすれば簡単にできるかを考えて、見てわかりやすい栄養成分表を用意し、子供の食育用に使っていた色分けのプレートを使ってもらうことにしました」と豊田氏。「『これならできる』とAさんも言ってくれて。赤・青・黄のプレートに主食、主菜、副菜の皿を載せてもらうことで、一目でバランスがわかるようになりました」。

食事の写真がアップされると、鈴木氏を筆頭にメンバーが次々に「了解」を押す。「鈴木先生が一番最初に見てくださるのが患者さんの励みや安心感になっているようです」と訪問看護師の有川晴美氏。「せっかくアップしてくれているのに、そこであれこれ言うと嫌になってしまうので、食事内容で気になることがあっても、MCS上ではあまり突っ込まず、訪問した時にやんわりと注意するようにしています」(豊田氏)。最近は食べられる量が減ってきたので、食べる前と後の写真をアップしてもらい、どれだけ食べられたのかも確認している。「みんなが見ていると言う環境を構築できるという意義が大きいです」(鈴木氏)。体調が悪くなったときに遡って食事を見ると、これが良くなかったんだということを患者自身が自覚できるというメリットもある。「体重の変化を見て、少し食べていないなと思ったら、次に訪問したときに『どうですか、体重は』という言葉かけもすぐできますし。探りながらではなく、自然に聞けるのがとてもいいんじゃないかなと」(有川氏)。「リハビリでは、時間変更などスケジュールの確認や連絡事項で使うことが多いですね」(作業療法士・永田光恵氏)
このように、”いつも見守っている””状況をわかってくれている”ことが患者や家族にとって、何より安心なことだろう。医師の鈴木氏は患者グループのタイムラインは基本的に見て「了解」を押すだけ。「基本的には外来でしか会話しないというスタンスです。タイムラインは朝起きたときや時間のあるときに見るだけでコメントはしません。私はMCSの対象患者が1人ということもあり、空いた時間にチェックしていますが、たくさんの患者を抱えている医師なら、自分の都合のいい時間帯でみればいいのではないでしょうか。あと、患者グループに僕が介入しすぎると、患者にもプレッシャーを与えて書き込みが減るなどの悪循環に陥ってかえって良くないかなと。患者さんから何かしらの書き込みがあった場合でも、必ず誰かが反応するので、『見てくれている』と安心してもらえる環境は作れていると思います」。ICTツールと現場での声かけをうまく使い分け、患者のモチベーションをあげることで治療継続ができていると言える。
医療・介護グループでは今後の見通しなどを共有
医療・介護グループでは医師が検査データをアップし、それに基づく現在の患者の状態、今後起こりうる状況を説明したり、訪問看護師やリハビリのスタッフが訪問時の患者の状況で気になったことや感じたことをアップしたりするなど、全員で共有している。「鼻血が出た」「痔があった」という書き込みが訪問看護師からあると「心不全で静脈圧があるから、栄養状態がよくなると血管の損傷が起こりやすくなっている」など、なぜそうなるかの説明と「貧血が進んでくれば心肺への負荷がかかるので、状態の急変が起こりうる」など今後の見通しや、「不整脈を持っているので、致死性不整脈に近いものが起こって意識を消失したのだろう」という推測などを鈴木氏が書き込む。「私たちの状況報告に対して、問題の要因や今後の可能性を医師が解説してくれるのでとても心強いです。リハビリのスタッフからもリハビリ内容だけでなく、患者さんの様子を知らせてもらえるので、その中で私たちができることを考えられます」(訪問看護師長・亀倉美子氏)
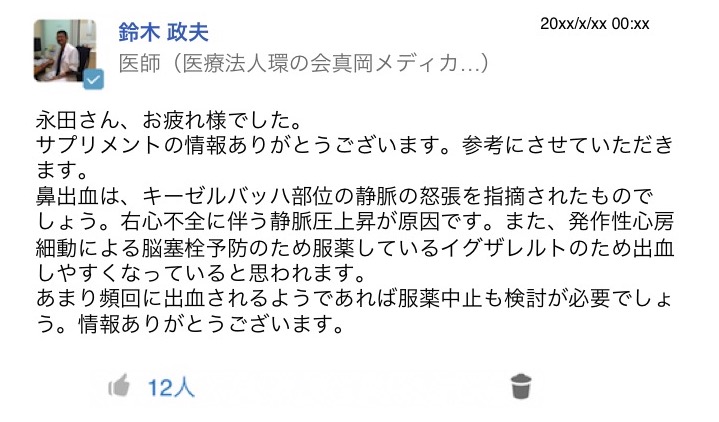
「かさぶたができたときには画像も添付して共有できたし、訪問時にすごく気持ちが落ち込んでいましたなど、知っておいて欲しいことを、詳細まで皆さんと共有できるのはありがたいこと。必要であればお互いが連絡をするということにしているので、本当に心強いですね」(永田氏)
「一つ投げかければ誰かが反応してくれます。いちいち皆さんに電話しなくても済むのはすごく効率がいいですね。緊急性が高い時は電話するので、使い分けは必要ですが。リハビリが入るのは、Aさんおひとりの時間帯なので、そこでうまくご本人の意向が汲み取れれば、皆さんに共有できると思っています」(認定理学療法士・介護支援専門員・吉田優氏)
多職種からの情報が多面的な判断に役立つ
多職種連携でMCSを使用したのは今回が初めてだという鈴木氏。実際に使ってみてどこに有用性を感じたのだろうか。「使ってみて、本当にいいツールだと思いました。まずは時系列で記録が残ることです。それと、2週間に1度の外来診療だけではわからない日々の情報や、多職種のスタッフの専門性を活かしたコメントがリアルタイムで手に入ること。先ほどの鼻血の件にしても、Aさんは私には直接言ってくれていませんからね。とはいえ、情報交換のためだけに頻繁に会議を召集するのは現実的には難しい。MCSが十分、その代わりになってくれます」。患者の態度や口にする言葉は、日によっても、医師、看護師、管理栄養士、リハビリのスタッフなど対面するスタッフによっても違うことは珍しくない。医師には強がってしまうのもよくあること。「どれもが正解なんです。それを複合して考えて、今どういう心理状態になるのかを我々が判断する必要があります。一人の視点だけで判断するより、患者の気持ちに圧倒的に近づけると思いますよ」。
患者のその時々の状態や心情を多職種スタッフが共有することはACPの観点からも重要なことだ。「病院にいた時のAさんは、とにかく出たいということしか考えていませんでしたから、自宅に帰って初めて、自分の人生を見つめ直しているのではないでしょうか。今日もAさんが外来で、安楽死したいなと看護師に言っていたそうです。でも僕のところにくる時は一言も言わない。そういうものだと思うんです。言ったこと全てがその人の本心ではないけれど、そう思う瞬間があってもおかしくないじゃないですか。今の医学では治癒の見込がないと言われている患者のことを思うと、気持ちのはけ口をいっぱい作ってあげないとメンタルは維持できないと思います。弱音を吐けたり、家族には言えないことを言えたり」
移り変わる患者の気持ちに寄り添うことはできても、ACPで下す判断が正しいかどうかは正解が出ない問題でもある。「ACPはやるべきことですし、MCSで多職種が見守ることはその助けにもなります。ただ、私も含めて医療従事者は、常に本当にそれでよかったのかという自問自答を続けることになる。もっと言いたいことがあったのではないか、本心は違うところにあったのではないか、と。とはいえ、医療従事者にも残された家族にも、ちゃんと患者本人の意思を尊重して遂行しました、これでよかったんですよねと自分が思うための落とし所にはなると思います」
MCSが非常に役立つツールだと実感したという鈴木氏が、今後、望むことは何だろうか。「外来と訪問診療で診ることができる患者の数は当然、違います。効率だけを考えれば外来ですが、これからは通院が難しい患者や、医師が在宅診療に行けないケースも増えてくるはず。家族が連れてくるとなったら、家族の時間も使ってしまいます。ですからAさんのように、外来と訪問診療の中間的な診療方法がMCSで実現できるといいですね。血圧や体重、食事内容などをあげてくれればデータとして分析できますから」。医療者の視点を持つ看護師がMCS持参で患者宅を訪問し、医師が外来診察の合間にチェックして指示できるようになれば、とも。そのためにも、オンライン診療に使えるビデオチャットや、血圧などのデータが自動で反映できる機能が加わると、この先の医療の可能性を広げてくれそうだ。
病院より家にいたいと望む患者や、在宅医療より外来診療を望む患者は、思っている以上に多いはず。多職種のスタッフと患者・患者家族がMCSで繋がり、家にいても病院と同じ環境を作ろうという真岡メディカルクリニックの取り組みは、今後ますます注目されるだろう。

取材・文/清水真保、撮影/千々岩友美




